食道がん|食事の欧米化を背景としたタイプも増加、早期治療がカギ
食道がんは50~70代の男性に多いがんです。喫煙や飲酒がおもなリスク要因として知られていますが、近年は食事の欧米化を背景としたタイプのがんも増えています。食道の周囲には多くのリンパ節と重要な臓器があるため、転移しやすく重篤になりやすいという特徴があります。
医療法人輝鳳会 理事長 池袋クリニック 院長 甲陽平
目次
食道がんとはどんな病気か。原因、自覚症状は?
早期なら内視鏡治療の適応も。食道がんのステージと治療
食道がんを早期発見するために
食道がんとはどんな病気か。原因、自覚症状は?
食道がんは、下咽頭(のどの下部、食道入口部に近い部分)と胃の間をつなぐ約25㎝ほどの食道の粘膜に発生するがんです。
食道の内壁は、内側から外側に向かって粘膜上皮、粘膜固有層、粘膜筋板、固有筋層となっており、がんはこの順に深く進行していきます。
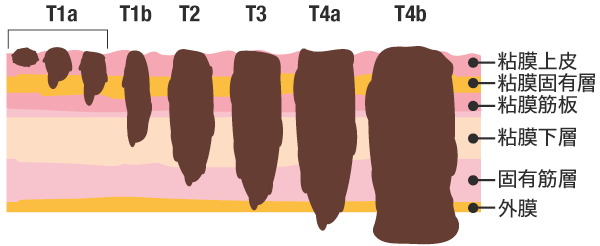 |
|
| T1a | がんが粘膜内にとどまる |
|---|---|
| T1b | がんが粘膜下層にとどまる |
| T2 | がんが固有筋層にとどまる |
| T3 | がんが食道外膜に広がっている |
| T4a | がんが食道周囲の組織まで広がっているが、 切除できる(胸膜・心膜・横隔膜など) |
| T4b | がんが食道周囲の組織まで広がっていて、 切除できない(大動脈[大血管]、気管、気管支など) |
| 日本食道学会編「臨床・病理 食道癌取扱い規約(第11版)」(金原出版) | |
また、食道周辺には多くのリンパ節があるため、比較的早期のうちからリンパ節転移を起こしやすいのが特徴です。さらに食道は気管や大動脈や肺などの重要な組織や臓器、背骨に囲まれているため、がんが浸潤していくと食道の壁を越えてこうした周囲の重要臓器に進行し、命に関わります。
なお、これらの理由により、食道がんでは重複がん(同時期に別のがんが発症)の割合が約20%と高いのが特徴です。がんの種類で多いのは、胃がんや咽頭がんなどです。期間をおいて発症することもあります。
食道がんは50代から発症が増え始め、70代でピークとなります。男性が女性の5~6倍と、男性に多い傾向があります。
食道がんにはおもに、組織のタイプ別に扁平上皮がんと腺がんがあり、発症要因はそれぞれことなります。扁平上皮がんの大きなリスク要因は喫煙と飲酒であり、両方の習慣がある人はさらにリスクが高くなります。
飲酒で顔が赤くなる人も高リスクであることがわかっています。飲酒により体内でアセトアルデヒドという物質がつくられますが、これは発がん性物質であることが知られています。アセトアルデヒドの分解に関わる酵素の活性が生まれつき弱い人(=顔が赤くなる人)は、がんの発症リスクが高まるという研究報告があります。
一方、腺がんは食道の慢性的な炎症が原因となり、逆流性食道炎が続くと発症リスクになることがわかっています。腺がんはもともと欧米人に多いタイプのがんで、背景には欧米型の食事や肥満があるとされていますが、近年は日本も食生活の欧米化が進んでいるため、腺がんの発症が増加傾向にあります。なお、喫煙や家族歴も腺がんのリスクになります。
食道がんは、初期には症状が出にくいがんです。食事の際に食べ物がのみこみにくい、つかえる感じがする、胸に違和感がある、などを自覚症状として感じる人もいますが、その段階では多くの場合、進行がんに至っています。
がんがさらに進行し、周囲にある肺や背骨・大動脈などに広がっていくと、胸や背中に痛みを感じるようになります。また、がんが気管や気管支などに広がると、咳が出ることがあります。声帯に関係している神経へ及ぶと声のかすれがあらわれることもあります。
早期診断・治療ができた症例の多くは、検診や人間ドックで胃の異常を指摘され、再検査で上部消化管も含めた内視鏡検査を受けた際に、たまたま病変があるのを発見された場合です。
早期なら内視鏡治療の適応も。食道がんのステージと治療
食道がんの治療には、大きく内視鏡治療、手術、放射線治療、薬物療法(化学療法)の4つがあり、単独または組み合わせて行われます。治療の選択には、病状がどの程度進んでいるかの病期(ステージ)をもとに検討されますが、患者さんの全身状態や希望などもふまえて決定されます。
病期は0~Ⅳ期まであり、がんがどの程度進行しているかとリンパ節転移の有無、別の臓器への転移の有無の3つの要素の組み合わせで決まります。
ごく早期の、がんが粘膜にとどまっている段階(病期0)では、内視鏡治療(内視鏡的切除)の適応となります。内視鏡の先に金属のループがついたもので腫瘍をしばり通電して切除したり(ポリペクトミー)、病巣部に生理食塩水を注入しふくらませ、高周波で焼灼したり (内視鏡的粘膜切除術)します。
手術は、Ⅰ期では標準的に、Ⅱ~Ⅲ期でも手術可能な全身状態であれば第一選択となりますが、その際、先に化学療法で病巣を小さくしてから手術を行う術前化学療法が標準的になっています。
食道がんの手術は、病巣部の切除と、周辺の臓器等による食道の再建(バイパス手術)がセットとなります。そのため、病巣を頸部、胸部、腹部の3区分に分け、それぞれ手術と再建の内容が違うのが特徴です。
病巣が頸部に限られている場合は、切除後空腸などで再建されます。胸部の場合は基本的に食道を全摘し、周囲のリンパ節を広範囲に廓清します。再建は胃をのどに引き上げる、あるいは小腸が使われる場合もあります。腹部の場合は食道の下部と胃の一部を切除し、胃や小腸で再建します。
なお、食道がんでは治療中や治療後に、食事がとれない、とりにくい、あるいは嚥下や呼吸機能の低下により肺炎を起こしやすいなどのリスクがあります。そのため入院中に嚥下のリハビリや栄養アドバイスなども受けます。
食道周囲にまでがんが及んでいたり、転移があったりなどで手術ができない場合は化学療法や放射線治療が検討されます。なお、これらは手術を行った場合も、再発予防を目的とした術後の補助療法として行われます。
| N0 | N1 | N2 | N3 | N4 | M1 | |
| 深達度T0,T1a | 0 | Ⅱ | Ⅱ | Ⅲ | Ⅳa | Ⅳb |
| 深達度T1b | Ⅰ | Ⅱ | Ⅱ | Ⅲ | Ⅳa | Ⅳb |
| 深達度T2 | Ⅱ | Ⅱ | Ⅲ | Ⅲ | Ⅳa | Ⅳb |
| 深達度T3 | Ⅱ | Ⅲ | Ⅲ | Ⅲ | Ⅳa | Ⅳb |
| 深達度T4a | Ⅲ | Ⅲ | Ⅲ | Ⅲ | Ⅳa | Ⅳb |
| 深達度T4b | Ⅳa | Ⅳa | Ⅳa | Ⅳa | Ⅳa | Ⅳb |
| 日本食道学会編「臨床・病理 食道癌取扱い規約(第11版)」(金原出版) | ||||||
- N0
- リンパ節転移がない
- N1
- 第1群リンパ節のみに転移がある
- N2
- 第2群リンパ節まで転移がある
- N3
- 第3群リンパ節まで転移がある
- N4
- 第4群リンパ節まで転移がある
- M0
- 遠隔転移がない
- M1
- 遠隔転移がある
食道がんを早期発見するために
食道がんの5年生存率は、病期Ⅰであれば8割を超えますが、Ⅱでは6割弱、Ⅲでは3割弱、Ⅳでは1割強と、予後が厳しくなってしまいます(全国がんセンター協議会の生存率共同調査(2018年4月集計:2007〜2009年に診断を受けた患者さん対象)による)。
一方で、前述の通り食道がんは早期のうちには自覚症状がほとんどなく、人間ドック等をきっかけにたまたま発見につながるケースが、早期発見の大多数になっています。
胃がん検診等で、胃の内視鏡検査を受ける際に、食道の粘膜もチェックしてほしい旨、医師に伝えておくなどで早期発見の機会を得ることは可能です。また、胸や背中が痛くなったり、咳が出たり、声がかすれたりといった症状は、風邪やインフルエンザ等、ほかの病気でもよくみられるもので、食道の異常は見過ごされがちです。しかし食道がんが原因でこうした症状が起こることもあるので、のどや肺だけでなく、食道も検査することが、できるだけ早期で発見するためには大切です。
また、逆流性食道炎を放置していると、食道の内壁が胃酸に長期間さらされ、胃や腸の内壁と似た状態になってしまう「バレット食道」を合併しやすくなります。これを放置していると食道がんの原因になることがわかっていますので、逆流性食道炎にかかっている人は早めに治療を受けましょう。頻繁に胸焼けを起こす、胸が痛い/熱い感じがする、口の中が苦い、などがおもな症状です。
まとめ
食道がんは、早期のうちに治療ができれば内視鏡治療の適応になるなど、体への負担が少なく高い生存率も見込めます。しかし進行すると予後が思わしくないため、早期発見がとりわけ重要です。逆流性食道炎がある場合は早めに治療を受けることがリスク低減につながります。
| 【甲 陽平(かぶと・ようへい)】 医療法人輝鳳会 池袋クリニック 院長 1997年、京都府立医科大学医学部卒業。2010年、池袋がんクリニック(現 池袋クリニック)開院。 「あきらめないがん治療」をテーマに、種々の免疫細胞療法を主軸とし、その他の最先端のがん治療も取り入れた複合免疫治療を行う。 池袋クリニック、新大阪クリニックの2院において、標準治療では治療が難しい患者に対して、高活性化NK細胞療法を中心にした治療を行い、その実績は5,000例を超える。 |


